ARTÍCULO ORIGINAL
Bloqueo del plexo braquial por vía supraclavicular y axilar guiados por ultrasonido
Dr. Francisco Javier Lenis Chacón, Dr. Nelson Iván Rodríguez Castro, Dr. C. Lucas Cordoví de Armas, Dr. Cs. Idoris Cordero Escobar, Dra. Isabel Díaz Mora
Hospital Clínico - Quirúrgico "Hermanos Ameijeiras". La Habana. Cuba.
RESUMEN
Introducción:
el plexo braquial se puede abordar por diferentes vías.
Objetivos: describir la utilidad del bloqueo del plexo braquial (vía
supraclavicular y axilar) guiados por ultrasonido.
Método: se realizó un estudio comparativo, prospectivo, de
corte longitudinal, durante 24 horas en dos cohortes de pacientes para cirugía
ortopédica electiva en el Hospital Ameijeiras, entre septiembre 2013 y
2016. Se localizaron las estructuras del plexo con un transductor lineal de
7,5 MHz de un ecógrafo ALOKA Ω5. Se empleó la vista en eje corto.
Resultados: se estudiaron 100 pacientes (50 por grupo). La media de la
edad fue 44,22 ± 14,9 y 45,46 ± 12,8 años, vía supraclavicular
y axilar respectivamente. Predominó el sexo masculino en ambos grupos.
Se visualizaron las estructuras vía supraclavicular en 100 % y el 84 %
vía axilar. La latencia de los anestésicos locales, en ambos grupos
fue inferior a 20 min. La tasa de éxito fue vía supraclavicular 92
% vs axilar 88 %. La analgesia fue mayor de 12 horas en 94 % del grupo supraclavicular
y 92 % del axilar. La analgesia posoperatoria, según Escala de Valoración
Verbal, fue £ 3 (92 % supraclavicular y 90 % axilar). La satisfacción
fue 96 % para ambas cohortes.
Conclusiones: fue probada la utilidad clínica del bloqueo del plexo
braquial por ambas vías guiadas por ultrasonido para intervenciones del
miembro superior por debajo del codo y hasta la mano. El período de latencia,
la calidad del bloqueo y el tiempo de analgesia posoperatoria fueron similares
en ambos grupos. Las complicaciones fueron escasas con ambas técnicas y
la satisfacción expresada por los pacientes fue alta en ambos procedimientos.
Palabras clave: Bloqueo del plexo braquial, vía supraclavicular y axilar, ultrasonografía, complicaciones.
INTRODUCCIÓN
El bloqueo del plexo braquial es el método anestésico más utilizado en los procedimientos quirúrgicos de los miembros superiores. Es, probablemente, la técnica de anestesia regional no neuroaxial más estudiada. Muchos autores concuerdan 1-4 que produce excelente anestesia y analgesia, además que con la misma se evita la respuesta al estrés quirúrgico asociado al uso de la anestesia general.
Su tasa de aplicación tiene un porcentaje de utilización que oscila entre 70 y 97 % del total de anestesias administradas, cifras que corresponden en su mayoría a las Unidades de Cirugía Ambulatoria. En algunas instituciones, representó aproximadamente el 20 % del total de las anestesias administradas. 5-8
La anestesia regional tiene una historia tan antigua como la propia génesis de la anestesia. Desde 1884 William Halsted realizó el primer bloqueo regional del miembro superior. En 1911, Hirschel ejecutó el primer bloqueo axilar percutáneo. Fue en 1978, cuando La Grange 1 usó el Doppler para localizar e identificar la vena y la arteria subclavias y se dio el primer paso en el uso de la ultrasonografía aplicada a la anestesia regional. Abramowitz y Cohe 2 emplearon el Doppler para localizar la arteria axilar. En 1989 Ting y Sivagnanratnam 3 utilizaron el ultrasonido para colocar un catéter dentro de la vaina axilar en diez pacientes y confirmaron la colocación correcta del anestésico local (AL) con el 100 % de éxitos y sin complicaciones. 8
En 1994 con el advenimiento de los grandes avances tecnológicos alcanzados en materia de resolución de imágenes obtenidas por ultrasonido, apareció el primer artículo en que se establece una visión ecográfica directa del plexo braquial como guía para la realización del bloqueo junto a la visión de la distribución del AL. 2 Mas tarde, investigadores en Toronto demostraron imágenes de alta calidad del plexo braquial con el uso del ultrasonido. 6 Ellos también confirmaron los resultados publicados por Urmey 5 quien constató que el contacto para electroestimulación de una aguja diseñada especialmente para este propósito, no necesariamente produce una respuesta motora esperada al emplear un estimulador de nervio periférico.
Para el bloqueo del plexo braquial, se utilizan diversos procedimientos encaminados hacia una correcta colocación de la aguja y la consiguiente inyección del AL. Se pueden utilizar referencias anatómicas de fácil identificación en sujetos con caracteres antropométricos normales, habitualmente músculos, huesos o pulsos arteriales que permitan ubicar el punto de inserción de la aguja y guiar la dirección de la misma. La percepción de la aguja mientras se introduce entre las capas de tejido orienta al especialista sobre la cercanía al nervio.
También se han utilizado los estimuladores eléctricos de nerviosos periféricos con corriente de baja intensidad conectados a la aguja de inyección. Cuando la aguja se aproxima al nervio, se puede observar que los músculos inervados por este, se contraen en sincronía con los pulsos de la corriente. La búsqueda de los nervios con las técnicas anteriores, son procedimientos a ciegas, por lo que aparecen dos dificultades: inicialmente, la localización de los mismos suele ser frustrante y con tiempos prolongados y segundo, pueden causar complicaciones e incomodidades en el paciente.
La ecografía es una técnica introducida en los últimos postremos años de la década de los 70's para guiar la inserción de las agujas y efectuar bloqueos nerviosos. Desde entonces, se ha establecido un creciente interés y progresiva incorporación de esta tecnología con sucesivos informes de abordaje de nervios y plexos. 2-4
Los seguidores de los bloqueos guiados por ecografía advierten muchas utilidades con respecto a otros métodos de localización nerviosa. 5 Se considera que observar el nervio, la aguja y la dispersión del AL mientras se inyecta, es una ventaja en relación a otras técnicas señaladas anteriormente. Es posible utilizar la imagen ecográfica para ubicar la aguja con mayor exactitud, lo cual debería producir una tasa superior de éxito y administrar una cantidad menor de fármaco sin comprometer el efecto deseado. Debido a que el riesgo de las complicaciones potencialmente letales de la inyección del AL es proporcional a la dosis del fármaco empleado, con este procedimiento los bloqueos deberían ser más seguros. Otras estructuras importantes como los vasos sanguíneos, los tendones y la pleura, consiguen evadirse con mayor facilidad. Varios informes también indicaron tiempos de comienzo más rápidos 3-6, mayor duración del bloqueo 6, superioridad en la calidad de la anestesia y mayor comodidad del paciente, gracias a la pronta identificación de los nervios a bloquear y la posibilidad de renunciar a las respuestas motoras de la neuroestimulación. 6
Para confirmar la actualidad del tema, se visitó la página web PubMed ( http://www.ncbi.nlm.nih.gov/pubmed ) de la Biblioteca Médica Nacional de los Estados Unidos y con las siguientes palabras clave en Inglés:ultrasound guided brachial plexus block for lower arm surgery, con el filtro para los últimos cinco años activado, dio como resultado un total de ocho publicaciones y de ellas cuatro pertenecieron al año 2013. Si se considera la robustez de dicha base datos, se reconoce sin dudas la contemporaneidad del objeto de esta investigación.
El plexo braquial se puede abordar por diferentes vías como: la interescalénica, supraclavicular, infraclavicular y axilar. Todas ellas presentan ventajas como desventajas. Sin embargo, se debe tener en cuenta que la elección de la vía y la técnica para el bloqueo del plexo braquial están supeditadas a varios factores como son: conocimientos anatómicos, habilidad del anestesiólogo, instrumental disponible, tipo de anestésico local, característica de la lesión y aceptación del método por el paciente. 3-13
En esta investigación, se pretendió establecer que para intervenciones quirúrgicas que involucraran la zona comprendida entre el codo y la mano se obtendrían resultados anestésicos iguales o incluso superiores, con el empleo del bloqueo del plexo braquial por la vía supraclavicular que por la axilar, con el uso del ultrasonido en ambos casos.
Constituye el objetivo de esta investigación describir la utilidad clínica del bloqueo del plexo braquial al comparar las vías supraclavicular y axilar guiados por ultrasonido para intervenciones quirúrgicas del miembro superior por debajo del codo y hasta la mano, así como comparar el período de latencia de estos bloqueos, la calidad de la anestesia quirúrgica alcanzada, el tiempo de analgesia posoperatoria, las posibles reacciones adversas o complicaciones y la satisfacción expresada por los pacientes que participaron.
MÉTODOS
Se realizó un estudio comparativo, prospectivo, de corte longitudinal en el Hospital Clínico Quirúrgico Hermanos Ameijeiras, consistente en el seguimiento, durante 24 horas de dos cohortes de pacientes programados para cirugía electiva del miembro superior por afecciones quirúrgicas localizadas distal a la articulación del codo, es decir, antebrazo, mano o ambos a quienes se les realizó bloqueo del plexo braquial por vía axilar los primeros y terceros miércoles de cada mes y por vía supraclavicular los segundos y cuartos miércoles. Estas dos cohortes se formaron como resultado de la ejecución de tales bloqueos por dos residentes entrenados durante su primer año de la residencia por un mismo profesor. Uno de ellos efectuó los bloqueos por vía axilar y el otro (autor de este estudio) por vía supraclavicular. La primera cohorte se realizó desde septiembre de 2013 hasta septiembre de 2015, la segunda desde septiembre de 2014 y finalizó en septiembre de 2016. De esta manera la necesidad de alternancia de los miércoles antes expuesta sólo se produjo entre septiembre de 2014 y septiembre de 2015.Criterios de inclusión
Pacientes con indicación de intervenciones electivas del miembro superior por debajo de la articulación del codo que dieron su aprobación para recibir anestesia regional del miembro superior guiada por ultrasonido, edad mayor o igual de 19 años y estado físico I, II, III según clasificación de la American Society of Anesthesiology (ASA).
Criterios de exclusión
Pacientes con antecedentes de alergia a los anestésicos locales, trastornos neurológicos, enfermedades psiquiátricas, alteraciones de la coagulación e infección en el sitio de inyección.
Técnicas y procedimientos
A todos los pacientes incluidos en el estudio se les aplicó el siguiente protocolo: En la sala de preoperatorio se les realizó abordaje venoso periférico con cánula endovenosa calibre 18G y se comenzó la infusión de cloruro de sodio 0,9 % a razón de 2 cc/kg/hr.
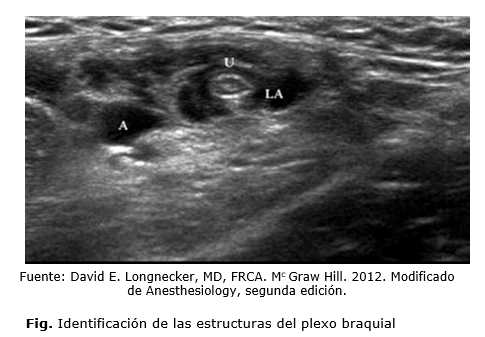
Una vez en el quirófano se monitorizaron los siguientes parámetros: presión arterial no invasiva, frecuencia cardiaca, electrocardiograma continuo en derivación V5, pulsioximetría y frecuencia respiratoria. Posteriormente se procedió a la sedación preanestésica con midazolan en dosis de 0,03 a 0,06 mg/kg por vía intravenosa de 3 a 5 minutos antes del bloqueo. A continuación y una vez sobre la mesa de operaciones, se le pidió y ayudó al paciente a colocarse en la posición adecuada para cada tipo de bloqueo. Con un transductor lineal de 7,5 MHz de un ecógrafo ALOKA Ω5. Se realizó un examen preliminar en busca de los puntos de referencia como vasos (arterias o venas) y nervios a bloquear según fuese la vía seleccionada, se ubicó en la fosa supraclavicular o axilar respectivamente para identificar de la manera más precisa las estructuras, es decir, la arteria subclavia y el paquete nervioso del plexo si la elección fue supraclavicular o la arteria axilar, la o las venas axilares así como los nervios mediano, cubital, radial y el musculocutáneo, en caso de optar por la vía axilar.
Para tal identificación por ultrasonografía se empleó la vista en eje corto, es decir, con el haz de ultrasonido perpendicular a la longitud de los vasos y los nervios en tanto que la aguja de bloqueo se identificó en toda su longitud y recorrido en eje largo, es decir, en un sentido convergente con el haz ultrasónico y transversal a los nervios.
El transductor se sometió a una desinfección con lavado de gel jabonoso de clorhexidina (Hibiscrub®) y enjuague con solución estéril de cloruro de sodio al 0,9 %. Con uso de guantes estériles, la sonda se deslizó dentro de una funda estéril de tela quirúrgica y se colocó sobre una mesa quirúrgica de Mayo.
La mezcla anestésica consistió en bupivacaina 0,5 % y epinefrina con una dosis de 5 µg/cc de la dilución, en un volumen máximo 25 ml.
La zona cutánea de trabajo se lavó con una solución de Hibiscrub®. El operador aplicó povidona yodada y cubrió la fosa supraclavicular o la axila según fuese el caso con un paño hendido estéril. Para la identificación ecográfica, aplicó entre la piel y el transductor, gel conductor para ultrasonido y así reubicar las estructuras nerviosas. Seguidamente, se procedió a bloquear el paquete del plexo braquial en la aproximación supraclavicular y en caso de ser la vía axilar se bloqueó el nervio intercostobraquial, teniendo en cuenta que esta práctica conducirá a la anestesia cutánea de la piel que cubre la cara interna y proximal del brazo y parte de la axila. El acceso a los nervios se efectuó mediante los principios antes expuestos, es decir, con seguimiento ecográfico de la aguja 22G cuya longitud puede variar entre 3 y 5 centímetros en dependencia de la constitución del enfermo. Fue propósito permanente lograr la máxima aproximación de la punta de la aguja al paquete nervioso supraclavicular sin lesionar el mismo. En ese momento se inyectaron volúmenes de 2 a 4 ml de la solución anestésica, previa aspiración a cada instilación del medicamento, el objetivo fue lograr rodear el paquete hasta lograr dejarlo suspendido por dicha mezcla, la cual se muestra marcadamente hipoecoica con respecto al nervio que se torna, por contraste, aparentemente más hiperecoico, imagen que se ha descrito por algunos autores como la de una rosquilla. Se debió observar como la arteria fue rechazada por el anestésico. Dada por terminada la técnica anestésica cuando se retira la aguja de la piel (Fig.).
Se comprobó la latencia del bloqueo mediante el método de estimulación cutánea por un estímulo nociceptivo en área sensitiva (el área central sensitiva de un nervio), de cada nervio bloqueado en intervalos de 10 minutos hasta los 30 minutos. Si en la última valoración no se logró el bloqueo esperado, se procedió a realizar anestesia general con los cuidados y métodos a criterio del especialista actuante.
Terminado el proceder quirúrgico se determinó el alta del quirófano para unidad de cuidados posoperatorios en caso que se requiera vigilancia médica, en caso contrario se indicó alta hacia la sala abierta de hospitalización o hacia el hogar si fue ambulatorio.
Se indicó a los pacientes que debían referir el momento en que se presentase dolor para el inicio de la medicación analgésica. Se recogió el dato sobre el tipo de medicación requerida y las horas posoperatorias a las que esto ocurrió.
RESULTADOS
Se estudiaron un total de 100 pacientes, 50 por vía supraclavicular y 50 vía axilar. Los valores medios de la edad fueron 44,22 ± 14,9 años para el grupo vía supraclavicular y 45,46 ± 12,8 años, vía axilar. No existieron diferencias significativas p 0,6563. En cuanto al género predominó el sexo masculino en ambos grupos. En la vía supraclavicular 58 % y en la axilar 52 %. No existieron diferencias significativas p 0,6877. El IMC fue de 25,72 ±± 4,23 en el grupo supraclavicular y de 21,18 ± 3,39. Existieron diferencias significativas con valor de p= 0,001.
En la tabla 1, se muestran los resultados de la visualización de los paquetes nerviosos. En ella se puede observar que el 100 % del grupo supraclavicular se observó sin dificultad, mientras que en el grupo axilar sólo se visualizó 84 %. Existieron diferencias significativas p= 0,0058.

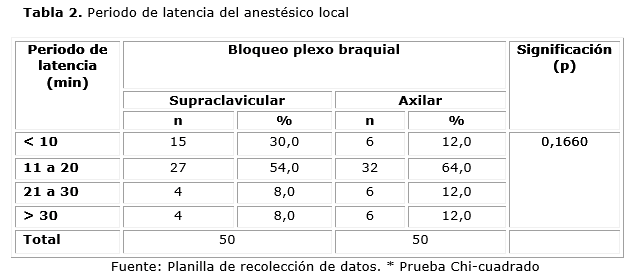
En la tabla 2, se puede observar el período de latencia del AL. Cabe resaltar que aunque no existieron diferencias significativas en el grupo supraclavicular más del doble de los pacientes tuvieron un período de latencia menor de 10 min, con relación al grupo axilar.
La localización del procedimiento quirúrgico en ambos grupos, tuvo mayor frecuencia en las intervenciones quirúrgicas que involucraron la mano, sin que existieran diferencias significativas p 0,2969.
El éxito del bloqueo, en ambos grupos fue satisfactorio. En el grupo supraclavicular se alcanzó una tasa de éxito del 92 % y en el grupo axilar del 88 %. No existieron diferencias significativas p 0,7389.
La duración del bloqueo se comportó de forma muy semejante en ambos grupos. Se logró alcanzar un periodo de analgesia mayor a 12 horas en el 94 % del grupo supraclavicular y del 92 % en grupo axilar. No existieron diferencias significativas p 1,000.
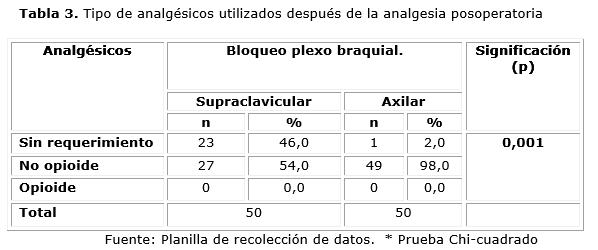
En la tabla 3, se puede observar el comportamiento de los requerimientos de la medicación analgésica posoperatoria. Es de resaltar que en la cohorte supraclavicular no fue necesario emplear ningún analgésico complementario en el 46 % de los pacientes, mientras que en grupo axilar solo se presentó este patrón en el 2 %. En ninguno de los dos grupos fue necesario recurrir a los opioides. Existieron diferencias significativas entre las muestras p 0,001.
La evaluación de la analgesia posoperatoria, según la Escala de Valoración Verbal, la mayoría de los pacientes presentaron puntuación £ 3, lo que corresponde a dolor leve. El 92 % del grupo supraclavicular se encontró en esta categoría y en el axilar el 90 %. No existieron diferencias significativas entre las cohortes p 0,9227.
No existieron complicaciones locales en el 98 % del grupo supraclavicular y el 96 % del axilar; en ninguno de los dos grupos se presentaron complicaciones sistémicas. No existieron diferencias significativas entre los grupos p 1,000.
Con relación a la satisfacción el 96 % en ambas cohortes señalaron estar satisfechas con el procedimiento y aceptarían la técnica para una intervención similar en el futuro. No existieron diferencias significativas con p 1,000.
DISCUSIÓN
El abordaje del plexo braquial por vía axilar tiene dos ventajas principales: es una técnica relativamente fácil y elimina la posibilidad de neumotórax, pero su principal desventaja radica en que ocasionalmente esta vía se contraindica por imposibilidad del paciente a adoptar una posición correcta para la realización del procedimiento, que requiere la abducción del brazo entre 90° y 110°, por posible sepsis de la región axilar, dermatitis por contacto, deformidad anatómica de la zona, entre otras. Dentro de las ventajas del método por vía supraclavicular esta la reducida incidencia de sepsis en el sitio de punción (al no encontrarse en un pliegue cutáneo), menor número de punciones para lograr el bloqueo, la calidad del bloqueo es homogénea en todos los territorios sensitivos y probablemente la más significativa es que la posición de la extremidad no es una limitante, pues la técnica se realiza con el brazo en posición neutra. La desventaja de la vía supraclavicular es principalmente el riesgo perenne de neumotórax. Sin embargo, se trata de una posibilidad reducida si se tiene en cuenta la facilidad de visualizar las estructuras en tiempo real. En ésta serie, no se presentó tal complicación en ninguno de los pacientes, mientras que García y col, encontraron un caso de neumotórax. (12)
Con relación, a la visualización de las estructuras nerviosas, en este punto en particular se presenta una clara ventaja del abordaje del plexo braquial por la vía supraclavicular respecto al axilar. Resultados similares fueron obtenidos por La Grange. 1
Por las características anatómicas del plexo braquial es importante anotar que a nivel supraclavicular el plexo se encuentra relativamente concentrado en un paquete, al estar ubicado a este nivel los troncos superior, medio e inferior, mientras que a nivel axilar ya los troncos se han separado para convertirse en estructuras nerviosas individuales lo que pudiera significar mayor complejidad para obtener el bloqueo sensitivo de todos los dermatómas en cuestión.
Los nervios mediano y cubital se identificaron en todos los casos pues fueron fácilmente ubicados en la fosa axilar, o en su defecto, localizados distalmente en el brazo y seguidos, en eje corto, hacia la fosa axilar en caso de incertidumbre, pero lamentablemente no ocurrió lo mismo con el nervio radial y musculocutáneo.
El nervio radial se visualizó en el 88 % de los pacientes, y en el restante 12 % no se logró la adecuada visualización. Un fenómeno similar fue informado por otros autores.11-14 Es sabido que la proximidad del nervio radial a la arteria axilar, puede generar un artefacto conocido como reforzamiento acústico (imagen hiperecoica) lo que puede llevar a confusión y mal interpretación de las imágenes. 8
El nervio musculocutáneo se visualizó en 96 % de los casos y no se visualizó en el restante 4 %. Esta variante anatómica fue encontrada en un paciente que se intervino en dos ocasiones y por esta razón representó 4 % de la serie correspondiente a la vía axilar.
Las variantes anatómicas respecto al nervio musculocutáneo no son las más frecuentes; sin embargo, se han descrito; la más común, es la que el nervio musculocutáneo transcurre junto con el nervio mediano sin atravesar el músculo coracobraquial.15
El volumen de AL utilizado en este estudio fue de 20 a 25 ml de bupivacaina al 0,5 % más adrenalina 1:200.000 (5µg/ml). Esta decisión fue basada en las recomendaciones de Marhofer.13
Se seleccionó bupivacaina como el AL a emplear por las características farmacocinéticas y farmacodinámicas del medicamento, al tener en cuenta la prolongada y satisfactoria analgesia posoperatoria que pudiese ofrecer dicha sustancia.
Aunque pudiera esperarse que el incremento del panículo adiposo pudiera imponer dificultades en la sonoanatomía de los enfermos, en esta serie el IMC superior a 25 no se relacionó con aumento en la razón entre la ocurrencia o no de falla en el bloqueo anestésico algo que pudiera realzar las ventajas de esta técnica por método ultrasonográfico.
En cuanto al periodo de latencia se observó que el grueso de las muestras presentó condiciones óptimas para dar inicio al procedimiento entre los 11 y los 20 minutos después de dar por terminada la técnica del bloqueo. Por la vía supraclavicular en un 54 % y por la axilar en el 64 %; sin embargo, es de notar que por vía supraclavicular se obtuvo un periodo de latencia menor a 10 minutos en el 30 % de la muestra, mientras que por la vía axilar solo el 12 %. Esto pudiese obedecer a la no homogeneidad del bloqueo por la vía axilar al tener la necesidad de llegar a mayor número de estructuras a bloquear.
En éste estudio, no se incluyeron procedimientos de la parte proximal del brazo; sin embargo, la literatura es ambigua en la selección si se tiene en cuenta que existe una zona importante del brazo que no logra bloquearse por ninguna de las dos vías en cuestión.
Algunos autores 12,13, indicaron esta técnica anestésica solo para procederes del codo y distales a dicha articulación mientras que otros autores lo recomiendan para procedimientos desde el tercio distal del brazo hasta la mano. 14 Los autores, se suman esta última recomendación, por lo visto en la exploración de las áreas sensitivas una vez que se confirmó el adecuado bloqueo del plexo braquial por la vía supraclavicular.
Se demostró que la hipótesis de este estudio fue correcta, y corresponde con lo encontrado por otros autores. 15-20
Además, si se tiene en cuenta que aún en aquellos pacientes en los que no fue efectivo el bloqueo para anestesia quirúrgica, se obtuvo una analgesia posoperatoria que se prolongó por lo menos seis horas, se puede considerar que este procedimiento es de mucha utilidad.
Para complementar la analgesia posoperatoria, no fue necesaria la administración de agonistas de receptores µ en ninguno de los dos grupos, lo que supone una gran ventaja del método anestésico regional al eliminar los posibles efectos adversos que se pueden atribuir a este grupo farmacológico. 21
Es de resaltar la disminución de requerimientos de analgesia con fármacos no opioides en el grupo supraclavicular. Lo anteriormente expuesto pudiese obedecer también, a que por la vía supraclavicular se logra un bloqueo más homogéneo que por la vía axilar y en consecuencia la aparición del dolor pudiera retrasarse por esta vía. 25 Incluso una de las pacientes experimentó analgesia con Escala de Valoración Verbal de un punto por más de 29 hr, momento en el que fue dada de alta de la sala de Ortopedia.
Resultados similares fueron encontrados por otros autores. 14,22
En ambas cohortes se constató una punción vascular al obtenerse aspirado hemático previo a la inyección del anestésico, por lo que se retiró la aguja, se hizo compresión por 5 min y se continuó el procedimiento sin ninguna complicación. Resultados similares fueron obtenidos por otros autores. 23 No se observó deformidad de la sonoanatomía posterior a la punción y por ende no hubo dificultades al continuar con el procedimiento.
En el grupo axilar además se presentó una inyección intraneural, la cual se identificó al constatarse una notable resistencia a la administración del AL, aparición de parestesias y porque el patrón ecográfico puso en evidencia un aumento del diámetro del nervio durante la infiltración de un volumen que resultó ser mínimo gracias a la detección en tiempo real. Más allá de las parestesias, no se presentó ninguna otra complicación sensitiva o motora ni en las 24 horas siguientes, ni en los treinta días sucesivos. (23, 24) Por otro lado, la comprobación de las estructuras en tiempo real añadió un factor de seguridad en la realización del bloqueo de plexo braquial guiado por ultrasonido.
El alto grado de satisfacción alcanzado con la realización de la técnica anestésica al aplicarse el interrogatorio al siguiente día, probablemente se relacionó, entre otros factores ya analizados, con la disminución de la incidencia de parestesias, algo que en épocas pasadas se buscaba de forma casi compulsiva para estar seguros del éxito de la técnica.
No debe descartarse que el uso de la ecografía permite llegar con la aguja a todos los nervios con una sola o como máximo dos punciones cutáneas, lo cual pudiera contribuir de modo significativo, al alcance de un alto grado de satisfacción. En este caso, no se debe despreciar el sesgo que la medicación con benzodiacepinas pudiera introducir al comprometerse la memoria como efecto inherente a estos fármacos. No se encontró diferencias entre el grado de satisfacción entre las cohortes del estudio.
Se concluye que fue probada la utilidad clínica del bloqueo del plexo braquial al comparar las vías supraclavicular y axilar con el empleo del ultrasonido para intervenciones quirúrgicas del miembro superior por debajo del codo y hasta la mano.
REFERENCIAS BIBLIOGRÁFICAS
1. La Grange P, Foster PA, Pretorius LK. Application of the Doppler ultrasound bloodflow detector in supraclavicular brachial plexus block. Br J Anaesth. 1978;50(9):965-7.
2. Abramowitz HB, Cohen C. Use of Doppler for difficult axillary block. Anesthesiology. 1981;55(5):603.
3. Ting PL, Sivagnanaratnam V. Ultrasonographic study of the spread of local anaesthetic during axillary brachial plexus block. Br J Anaesth1989;63(3):326-9.
4. Kapral S, Krafft P, Eibenberger K, Fitzgerald R, Gosch M, Weinstabl C. Ultrasound-guided supraclavicular approach for regional anesthesia of the brachial plexus. Anesth Analg. 1994;78(3):507-13.
5. Urmey WF. Interscalene block: the truth about twitches. Reg Anesth Pain Med. 2000;25(4):340-2.
6. Perlas A, Chan W, Simons M. Brachial plexus examination and localizationusing ultrasound and electrical. stimulation: a volunteer study. Anesthesiology.2003;99(2):429-35.
7. Chin KJ, Alakkad H, Cubillos JE. Single, double or multiple-injection techniques for non-ultrasound guided axillary brachial plexus block in adults undergoing surgery of the lower arm. Cochrane Database of Systematic Reviews 2013, Issue 8. Art. No. CD003842. DOI: 10.1002/14651858.CD003842.pub4.
8. Chan VW, Perlas A, McCartney CJ, Brull R, Xu D, Abbas S. Ultrasound guidance improves success rate of axillary brachial plexus block. Can J Anaesth. 2007;54(3):176-82. Erratum in: Can J Anaesth. 2007;54(7):594.
9. Auroy Y, Narchi P, Messiah A, Litt L, Rouvier B, Samii K. Seriouscomplications related to regional anesthesia: results of a prospective survey in France. Anesthesiology. 1997;87(3):479-86.
10. Satapathy AR, Coventry DM. Axillary brachial plexus block. Anesthesiol Res Pract. 2011;2011:173796
11. Ranganath A, Srinivasan KK, Iohom G. Ultrasound guided axillary brachialplexus block. Med Ultrason. 2014;16(3):246-51.
12. García Gerardo, Aragón Noel, Cabana Salazar José Antonio. Bloqueo continuo del plexo braquial por vía supraclavicular. Revista Cubana de Anestesiología y Reanimación 2003; 2 (3):5-12.
13. Marhofer P, Schrögendorfer K, Koinig H, Kapral S, Weinstabl C, Mayer N. Ultrasonographic guidance improves sensory block and onset time of three-in-one blocks. Anesth Analg. 1997;85(4):854-7.
14. Mirza F, Brown AR. Ultrasound-Guided Regional Anesthesia forProcedures of the Upper Extremity.Anesthesiology Research and Practice. Bulletin of the Hospital for Joint Diseases 2014;72(3):231-6
15. Orebaugh SL, Kentor ML, Williams BA. Adverse outcomes associated with nerve stimulator guided and ultrasound guided peripheral nerve blocks by supervised trainees: update of a single site database. Reg Anesth Pain Med. 2012;37(6):577-82.
16. Cunha L, Takeda A, Dos Reis L, Hosoi A, Jun E, Tardelli A. Determinación del volumen mínimo efectivo de bupivacaína al 0,5% para el bloqueo del plexo braquial por vía axilar guiado por ultrasonido. Rev Bras Anestesiol. 2014; 64 (1) : 49-53.
17. Bonilla AJ, Grueso R, Peñate EE. Parálisis diafragmática secundaria a Bloqueo de plexo braquial vía infraclavicular para cirugía de miembro superior. Revista Colombiana de Anestesiologia. Enero 2012; 39(4):589-594. doi:10.5554/rca.v39i4.269.
18. Maga J M. Outpatientanesthesiaforupperextremitysurgeryupdate (2005 to present) distal toshoulder. Int Anesthesio Clin 2012;50(1):47-55.
19. Francis V, Salinas MD. Peripheralnerve blocks for ambulatory surgery. Anesthesiology Clin2014;(32):341-355.
20. Nadeau MJ. Ultrasound guided regional anesthesia for upper extremity surgery. Can J Anaesthesia 2013;60(3):304-20.
21. Bajwa T. Clinical profile on levobupivacaine in regional anesthesia: a systematicreview. Journal of Anaesth clinicalpharmacology 2013;29(4):530-539.
22. Berrío Valencia MI. Protocolo y necesidad de kit para toxicidad sistémica por AL. Colombian J Anestehesiology 2013;41(4):274-279.
23. Barrington MJ. Ultrasound guidance reduces the risk of local anesthetic systemic toxicity following peripheral nerve blockade. Reg Anesth Pain Med. 2013;38:289-97.
24. Forero CM. Undetectei ntravascular injection during an ultrasound guided axillary block. Can J Anaesth. 2013;60:329-30.
Recibido: octubre
6, 2016.
Modificado:
noviembre 7, 2016.
Aprobado:
noviembre 26, 2016.
Dr. Francisco Javier Lenis Chacón. Hospital Clínico Quirúrgico Hermanos Ameijeiras. La Habana - Cuba. Email: franle82@hotmail.com